Hur upptäcker man prostatacancer så tidigt som möjligt och vilka är behandlingsalternativen?

Det är den näst vanligaste cancerformen i Europa och världen och den vanligaste cancerformen hos män. Omkring 95 procent av patienterna överlever i fem år och ungefär hälften av dem dör.
Innehåll i artiklar
Nackdelen är att den kan vara asymptomatisk eller ospecifik under lång tid för att sedan växa mycket snabbt.
Läs vidare om när du bör öka uppmärksamheten och söka medicinsk rådgivning.
Vid tidig diagnos är det en väl behandlingsbar sjukdom.
Vid sen diagnos leder det dock till att patienten dör.
Att uppmärksamma de första symptomen och söka tidig hjälp är viktigt.
Först då kan behandlingen bli framgångsrik.
Vad är prostatacancer?
Prostatacancer (förhudscancer) är en elakartad sjukdom. Eftersom det är ett organ i det manliga fortplantningssystemet drabbar den bara män.
Det är en av de tre vanligaste sjukdomarna i detta körtelorgan i allmänhet. De andra två mycket vanliga sjukdomarna är inflammatoriska processer och godartad prostataförstoring, även känd som BPH.
Vid malign prostatacancer sker en onormal delning av celler i prostatan som inte behövs. De har ingen funktion och utsätts inte för apoptos - naturlig celldöd.
Dödligheten i prostatacancer minskar i direkt proportion till patienternas medvetenhet om sjukdomen, tidig diagnos och patienternas samarbetsvilja under behandlingen.
Män över 50 år bör vara särskilt uppmärksamma.
Varför är det så, frågar du dig?
Anatomiska och fysiologiska förhållanden
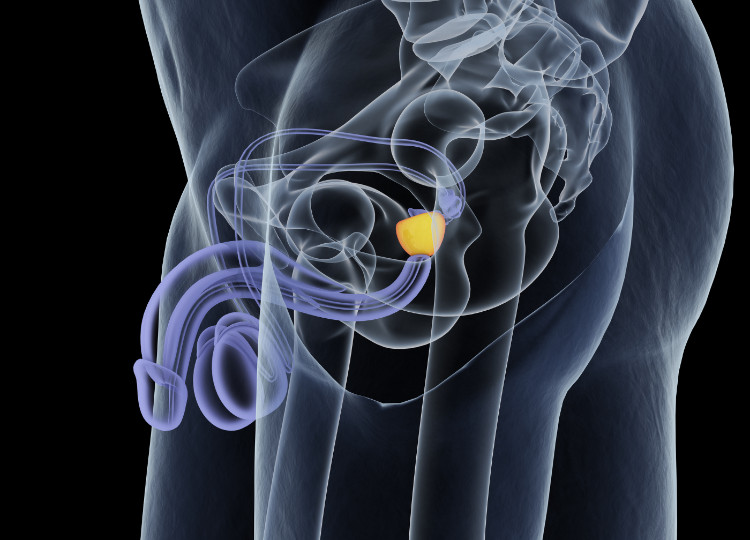
Prostatakörteln är en del av det manliga reproduktionssystemet - närmare bestämt könsorganet.
Den är belägen på bäckenbottenmuskulaturen, bakom den nedre kanten av pubissymfysen, under urinblåsan (under dess bas). Den kan sägas omge början av det manliga urinröret, som passerar genom dess centrum.
Det är ett styvt organ som liknar en kastanj i form och storlek.
Det har en oval form och mäter 4,5 cm x 2 cm x 3 cm.
Den består delvis av muskler, eller glatta muskelceller, och bindvävsceller som omger dess körtlar. Prostatans yta består av en bindvävshinna. Denna går in i prostatakörteln på vissa ställen och delar upp den i flera lober.
Anatomiskt sett har den två delar och tre lober.
Basen prastatae eller också basen på prostatakörteln pekar uppåt mot urinblåsan.
Prostatans topp är belägen mot bäckenet. Mittenloben (lobus medius) är belägen i mitten och omger urinröret som passerar genom prostatan. Höger och vänster lob (lobus dexter et sinister) är belägna på sidan.
Prostatakörtlarnas funktion är att producera ett tunt sekret av grumligt mjölkfärgat sekret. Detta innehåll, tillsammans med spermier och slemsekret som bildas i bitestiklarna, utsöndras i urinröret.
Dessa sekret tillsammans med spermierna bildar ejakulatet.
Faktorer som påverkar utvecklingen av prostatacancer
Ålder - som nämnts tidigare förekommer prostatacancer hos medelålders män.
Före 50 års ålder har endast cirka 1% av fallen rapporterats. Gränsvärdet för när det börjar inträffa är 50 år. De flesta patienter är dock fortfarande över 60 år.
Den grundläggande förutsättningen för att denna sjukdom ska bryta ut är ökad livslängd, vilket leder till att prostatan utsätts för hormonet testosteron under en längre tid. Därför förekommer denna sjukdom inte i barndomen och inte heller hos patienter som av någon anledning har fått sina testiklar bortopererade.
Genetiska faktorer - som med de flesta cancerformer anses prostatacancer ha en genetisk predisposition. Att ha sjukdomen i familjen ökar risken för sjukdomen hos avkomman upp till tre gånger.
Andra faktorer som bidrar till utvecklingen av sjukdomen i en familj är dock inte uteslutna.
Kemisk och fysisk påverkan - bekräftade cancerframkallande ämnen är inblandade i själva cancerutvecklingen och prostatacancer går inte att undvika.
Dessa inkluderar cigarettrök, tobaksrökning, alkohol, aromatiska kolväten, UV-strålning och andra joniserande och strålande typer av strålning.
Förutom ovanstående tillhör ett stort antal andra bekräftade och misstänkta cancerframkallande ämnen denna grupp.
Symtom på prostatacancer
Prostatacancer kanske inte visar några symtom i sina tidiga stadier.
Om förebyggande kontroller inte finns på din lista över ansvarsområden, kan det mycket lätt hända att ditt nästa besök hos läkaren kommer att vara i ett sent (eller terminalt) skede på grund av tvång.
Smärta
Smärta är typiskt för cancerdiagnoser. Smärta uppstår på den plats som drabbats av cancern eller i närliggande organ genom tumörtillväxt eller i avlägsna organ och delar av kroppen genom metastasering.
Smärta när tumören är belägen i prostatan är vanligtvis intraabdominell. Patienten känner tryck eller smärta i bäckenområdet, i nedre delen av buken, ibland vid urinering. Ospecifik smärta i den sakrala ryggraden kan förekomma, vilket ofta felaktigt förväxlas med dorsalgi (neurologisk ryggsmärta).
Svårigheter att urinera
Tumörens tillväxt leder till ospecifika symtom relaterade till dess lokalisering på bäckenbottenmusklerna nära urinvägarna under den nedre urinblåsan.
De första varningssignalerna är därför svårigheter att urinera.
- Frekvent till brådskande urinering (polakisuri) med partiellt eller till och med fullständigt urinläckage (inkontinens) är typiskt. Detsamma gäller på natten (nykturi), då patienten ofta vaknar av behovet att urinera.
- Urinflödet är svagt och ibland tar det ett tag innan urinen kommer - så kallad fördröjd urinering.
- Med ytterligare tillväxt och tryck från tumören blir urinering svårare. Av denna anledning uppstår ofta smärtsam urinering (dysuri).
- Ibland med förekomst av blod i urinen, synligt för blotta ögat.
- När tumören redan är mycket stor trycker den på urinröret så mycket att patienten får svårt att kissa. Han känner för att kissa, men kissar bara en liten mängd urin (oliguri) eller så småningom bara droppar till ingenting alls (anuri).
- Urinansamlingen leder till urinretention med behov av en permanent kateter som förs in genom urinröret och in i urinblåsan (urindräneringsslang med uppsamlingspåse).
Sexuella svårigheter
Under samlag drar äggledarens muskler ihop sig rytmiskt och spermier stöts ut från bitestiklarna. De glatta musklerna i sädesblåsorna och prostatan drar också ihop sig.
Om prostatan påverkas av en cancerprocess kan vi observera svårigheter med erektion och förändringar i själva ejakulatet.
- Erektil dysfunktion är oförmågan hos penis att svälla eller erigeras (fylla corpora lutea med blod) under samlag och sedan förstora och förlänga, eller att upprätthålla detta tillstånd. I det här fallet, glöm erektionsförbättringsprodukter.
- Om det inte finns några problem med erektionen kommer könsorganet att svälla och ejakulation kommer att inträffa. Ejakulatet består normalt fysiologiskt av spermier och slemliknande sekret från bitestiklarna. Vid en patologisk process - och detsamma gäller för prostatacancer - finns det vanligtvis blod i ejakulatet. Detta kallas hemospermia.
Allmänt obehag
Allmänna symtom inkluderar de som är typiska och vanliga för de flesta cancerformer. Patienten upplever ökad trötthet, allmän svaghet, sjukdomskänsla, yrsel.
Den fysiska prestationsförmågan minskar jämfört med tidigare. Dessa symtom är i förgrunden.
Patienten med prostatacancer är blodfattig (anemi), vilket bara förvärrar svagheten i kroppen. I senare stadier, eller när tumören har spridit sig, kan han eller hon inte hålla balansen på grund av svaghet i de nedre extremiteterna, som blir svaga.
I slutskedet blir patienten till och med sängliggande och orörlig.
Ibland förekommer feber, en allmän försvagning av immunförsvaret med påföljande utveckling av sekundära infektioner som omöjliggör adekvat behandling.
Nattliga svettningar förekommer - antingen i kombination med eller utan feber.
Patienterna upplever en gradvis viktnedgång som leder till ett tillstånd som kallas kakexi - undernäring, där personens vikt är mycket låg, det finns knappt några fettdepåer i kroppen och benen är så att säga täckta av hud.
När bör vi öka vår uppmärksamhet?
På grund av förekomsten hos män och den höga risken att utveckla sjukdomen vid över 50 års ålder bör alla män genomgå en urologisk undersökning av prostatan efter denna ålder. Därefter bör dessa undersökningar göras regelbundet minst en gång om året.
Du kanske inte visste att:
Män som diagnostiseras med prostatahyperplasi löper samma risk att utveckla cancer som friska män.
BHP har ännu inte kopplats till en högre risk för cancer.
En högre förekomst av sjukdomen hos afroamerikaner har noterats.
Förmodligen på grund av den lägre levnadsstandarden i dessa länder är dödligheten högre och diagnosen tenderar att ställas relativt sent, vilket gör behandlingsalternativen svårare och försämrar prognosen avsevärt.
När bör man vara extra uppmärksam?
- Familjehistoria - Om en släkting i din familj har haft prostatacancer eller någon annan typ av cancer kan risken att drabbas fördubblas eller tredubblas.
- Smärta - De vanligaste typerna av smärta är buksmärta och smärta i nedre delen av buken. Bäckenbottensmärta - ospecifik smärta i buken eller ländryggen, som ofta felaktigt tillskrivs neuralgi (smärta av neurologisk natur), kan också förekomma.
- Urinbesvär - Dessa är en av de vanligaste indikatorerna på prostatacancer. Naturligtvis förekommer de också vid många andra sjukdomar i urinvägarna, prostata eller infektioner. Urinbesvär varierar från trängningar till urinläckage, frekvent urinering, senare svag urinering, svag urinström till anuri (oförmåga att urinera) med urinretention (kvarhållande av urin i urinblåsan). Blod finns vanligtvis i urinen. I senare skeden är urinering smärtsam.
- Sexuella problem - Ibland förekommer erektionsproblem till erektil dysfunktion. Blod kan förekomma i ejakulatet.
- Andra besvär - Cancersjukdomar ger lokala besvär beroende på var sjukdomen har sitt ursprung, men också allmänna besvär som inte är specifika. De tenderar att förekomma vid mer än en sjukdom. Dessa inkluderar trötthet, sjukdomskänsla, överdriven sömnighet, muskelsvaghet, apati, nedsatt fysisk prestationsförmåga, aptitlöshet, illamående, kräkningar, kraftig svettning, blekhet, viktminskning och senare kakexi, nedsatt immunförsvar, frekventa infektioner, feber, anemi och andra besvär.
Behandlingsalternativ
Behandlingen varierar beroende på i vilket stadium cancerprocessen befinner sig vid tidpunkten för diagnosen, tumörvävnadens histologiska egenskaper, patientens aktuella allmäntillstånd, ålder, förväntad livslängd och associerade sjukdomar som patienten led av innan diagnosen prostatacancer (diabetes, hjärt- och kärlsjukdomar, andningssjukdomar, akut eller kronisk njursvikt, blodsjukdomar etc.).
Alla dessa faktorer och sjukdomar kan påverka utvecklingen av ytterligare behandling negativt. Innan den faktiska behandlingen påbörjas måste patienten undersökas noggrant av sin läkare med avseende på de ovan nämnda faktorerna. Det finns flera alternativ för behandling av prostatacancer som kan kombineras med varandra.
Kirurgisk behandling
Med kirurgisk behandling menar vi kirurgiskt (operativt) avlägsnande av tumören. Ibland är det nödvändigt att avlägsna hela det organ som påverkas av cancerprocessen.
Om tumören har spridit sig till ett intilliggande organ är det också nödvändigt med en partiell resektion av det intilliggande organet. Ibland rekommenderas även kastrering för att förbättra patientens totala prognos.
- Kirurgiskt avlägsnande av prostatan kallas prostatektomi. I vissa fall, om tumören upptäcks i ett tidigt skede och är mindre i storlek, utförs en subtotal prostatektomi. Detta innebär att prostatan delvis avlägsnas tillsammans med cancern. Det rekommenderas endast vid en avgränsad prostatatumör där gränserna och marginalerna är tydligt synliga.
- Om sjukdomen har upptäckts i ett senare skede eller om dess marginaler inte är tydligt synliga, är total prostatektomi - fullständigt kirurgiskt avlägsnande av hela prostatan - indicerat. Prostatan avlägsnas i sin helhet, inklusive dess kapsel och sädesblåsor. I vissa värre fall är det också nödvändigt att avlägsna lymfkörtlar från bäckenet.
- Vid fullständigt avlägsnande av prostatan måste urinblåsan anslutas till urinröret, som avbröts när prostatan avlägsnades eftersom det passerade direkt genom prostatans mitt.
Hormonell behandling
Själva kärnan i hormonbehandling är det sedan länge kända faktum att androgener (testosteron hos män) är ansvariga för tillväxten av både normala och cancerceller. Fysiologiskt sett är de ansvariga för utvecklingen av manliga sexuella egenskaper.
Om produktionen av androgener avbryts stoppas också tillväxten av cancerceller och de börjar genomgå apoptos (naturlig celldöd). Det finns flera kända sätt att förhindra deras verkan. De olika hormonbehandlingsalternativen kan kombineras.
- Källan till androgenerna är testiklarna. Detta innebär att ett fullständigt kirurgiskt avlägsnande av dem förhindrar androgenernas verkan direkt från källan. Avlägsnandet kallas orchiektomi (kastrering) och utförs genom inguinalkanalen (ljumsken). Eftersom testiklarna är platsen för spermieproduktion leder detta ingrepp till fullständig sterilitet (infertilitet) hos patienten.
- Ett annat alternativ är att minska effekten (hämningen) av gonadotropiner i hypofysen (hypotalamus) med hjälp av luteiniserande hormon (LHRH-analoger). Gonadotropiner är hormoner som produceras av hypofysen. Deras funktion är att inducera och stimulera gonadernas aktivitet. Hypofysen har en samordnande funktion och styr de endokrina körtlarna. Bland annat påverkar den direkt bildandet av androgener i testiklarna. Det följer logiskt att hämning av gonadotropiskt hormon också leder till hämning av androgener. Vi talar om så kallad medicinsk kastration.
- Ett av alternativen är att blockera androgenreceptorerna direkt i testiklarna. För detta använder vi steroida eller till och med icke-steroida antiandrogener. Dessa stör testosteronproduktionen genom att direkt blockera androgenverkan i receptorerna. De är således direkt involverade i tumörvävnadens celldöd.
Strålbehandling
Vid strålbehandling används joniserande strålning (lekmannaterm för bestrålning) för att behandla prostatacancer. Det används för patienter i ett måttligt avancerat stadium.
Det är känt att prostatacancerceller är känsligare för effekterna av joniserande strålning än friska celler i omgivande vävnader. Det används också för patienter som vill undvika operation. Det används också i kombination med andra behandlingsalternativ för prostatacancer.
- Strålningen kan produceras från en enhet som kallas linjär accelerator. Ingångspunkten till patienten är genom patientens hud. Denna behandling kallas även extern strålterapi (EXRT). Behandlingen pågår i ungefär två månader. Patienten bestrålas 5 gånger i veckan. Dessa tidsperioder kallas fraktioner. Nackdelarna med denna metod är att de friska vävnaderna också bestrålas och patienten blir generellt svagare. Joniserande strålning och dess effekt på friska celler och patienten i allmänhet har sina negativa sidor. Efter strålning tenderar patienten att vara allmänt svag, illamående och lider av aptitlöshet eller kräkning.
- Strålbehandling, där en källa för joniserande strålning placeras direkt i prostatan nära tumörcellerna och strålningen ges lokalt på nära håll, kallas brachyterapi. Denna behandling utförs under övervakning med ultraljud. Fördelen med denna strålningsmetod är att högre stråldoser kan användas, vilket i slutändan innebär en mer invasiv behandling mot tumören med större chans att stoppa tumörcellernas delning. Den oönskade strålningen av friska vävnader i närheten reduceras också.